Содержание
Под термином «афакия» в офтальмологии обозначают отсутствие хрусталика – одного из важнейших светопреломляющих и светопроводящих устройств глаза. Отвечающего за оценку расстояния до рассматриваемого объекта, чёткости его восприятия и распознавания предмета как такового. Хрусталик своей задней выпуклой частью вплотную прилегает к стекловидному телу. Его такая же выпуклая передняя часть сцентрирована в цилиарном теле точно напротив зрачка и радужки.

Отсутствие такой важнейшей части в оптической системе глаза всегда означает падение качества зрения вплоть до 90-99%: нечем фокусировать луч света на сетчатку. Это, в свою очередь, означает, что человек вместо более или менее чёткой картины мира получает мутное пятно с размытыми цветами. Афакию можно сравнить с чудовищно большими значениями дальнозоркости (до +20). Только никакие очки полноценно компенсировать такой «плюс» не в состоянии.
Причины патологии
Афакия бывает врождённой и приобретённой. Со второй врачи имеют дело гораздо чаще.
Приобретенная афакия
Самая частая причина приобретённой афакии – увеличение количества операций катаракты, особенно в пожилом возрасте. Производимых тогда, когда хрусталик безнадёжно мутнеет, перестаёт выполнять свою фокусировочную и аккомодационную функцию.
Одновременно с экстракцией помутневшего хрусталика обычно вставляют искусственный. Или делают это позже – если у пациента нет средств на протез. Хотя тогда получается двойное травмирование после заживления операционного поля в глазу с удалённым хрусталиком. Альтернативой хирургическому воздействию становится коррекция зрения с помощью наружных контактных линз.
Приобретённая афакия бывает вследствие:
- вывиха хрусталика,
- контузии глаза или удара тупым предметом,
- проникающего ранения.
Все три этих причины можно отнести к немедицинским травматическим, в том числе и первую.
Врожденная афакия
При классификации афакий, офтальмологи отдельно рассматривают случаи первичной и вторичной врождённой формы. Первичная афакия связана с аплазией (дефектом развития) хрусталика. Вторичная закладывается во время внутриутробного развития, под влиянием гормональных или каких-то внешних факторов. Частный случай того – резорбция, когда начавший формирование хрусталик оказывается нежизнеспособным, и организм отторгает его как чужеродное тело.
Исследования генома больных детей показывают, что при врождённой афакии главное влияние на сбои в развитии хрусталика на этапе эмбриогенеза оказывают гены РАХ 6 и ВМР 4. Рассматривая течение развития болезни, можно увидеть, что в первичной форме хрусталиковый пузырёк не отделился от наружного зародышевого листка эмбриона на ранних стадиях.
А изучая экспрессию генов РАХ 6 и ВМР 4, можно увидеть этап, когда на фоне её снижения возможно было формирование переднего лентиконуса, переднекапсульной катаракты и аномалии Петерса в сочетании с полным отсутствием хрусталика. Итог – задержка развития всех структур глазного яблока. Что в дальнейшем, при формировании роговично-хрусталикового взаимодействия, и приводит к первичным формам врождённой афакии.
Виды афакии
От локализации в одном или в двух глазах сразу дефект называют монокулярным (одиночным) или бинокулярным (двусторонним). Простая логика подсказывает, что с монокулярным жить проще, но это не так: монокулярная форма опаснее с точки зрения возможных осложнений. Происходит это оттого, что здоровый и глаз с патологией воспринимают и различают один и тот же зрительный образ по-разному.
Проявляется это в том, что правый и левый глаз (условно – правый больной, а левый здоровый) на своих сетчатках «нарисуют» один и тот же объект с разными размерами и с разной степенью достоверности. В итоге поступающая в зрительный центр мозга информация не даст правильно оценить размеры и расстояние до рассматриваемого объекта. Это явление называется — анизейкония. Несовпадение образов включает обратную связь и глаза начинают подстраиваться один под другой. А из-за того, что у них нет верного критерия оценки правильности проекции, происходит общее ухудшение зрения, здоровый глаз резко теряет способность видеть нормально.
Проблема в одном глазу автоматически рано или поздно сказывается на втором, поэтому способы воздействия на больной глаз должны облегчать работу здорового.
В случае с монокулярной афакией оба глаза не могут сфокусироваться на рассматриваемом объекте одинаково. В случаях бинокулярной патологией предметы могут видеться отчётливо – но только на какой-то определённой, фиксированной, дистанции от глаз.
Стадии течения болезни
- Односторонняя (монокулярная) афакия. Зрение может упасть до 0,4 – 1,0 диоптрии. Можно избежать хирургического воздействия, зрение корректируется с помощью контактной линзы или подобранных очков.
- Монокулярная или бинокулярная, но с одинаковым (и значительным) снижением остроты зрения. Выход из положения – контактные линзы, очки или трансплантация искусственных хрусталиков в оба глаза. При наличии медицинских показаний к ней.
- Только монокулярная афакия, но сопровождаемая другими болезнями, затрагивающими и здоровый глаз.
- Бинокулярная форма, которая сопровождается значительными офтальмологическими проблемами с общим ухудшением состояния обоих глаз.
В зависимости от тяжести болезни пациенту может быть присвоена инвалидность от 1 группы до ограничения ВКК.
При врождённой форме патологии снижение остроты зрения будет прогрессирующим. Отсутствие своевременного лечения почти всегда приводит к полной слепоте.
Детские формы афакии и их коррекция
У детей такая серьёзная проблема с рефракцией, как афакия, требует корректировки уже на ранних стадиях развития процесс. Практически сразу, как только становится ясно, что у ребёнка есть такая проблема.
Так как хирургическое вмешательство противопоказано до достижения 12, а то и 18 лет, назначаются пока контактные линзы.
Травматическая форма афакии
Развитие травматических форм афакии в большинстве случаев проходит этап травматической катаракты, вследствие которой в дальнейшем происходит вывих или выпадение хрусталика из цилиарного тела. Или, если травма была проникающей, при потере оптических свойств этого органа.
Исправление возможно трансплантацией ИОЛ – интраокулярной линзы из совместимого с живой тканью гипоаллергенного материала. Обычно это модификация силикона с белковоподобной структурой, представляющая собой торическую линзу с двумя боковым креплениями.
В хирургической практике чаще всего используют монолитные ИОЛ из аморфного термопластика ПММА — полиметилметакрилата. Это материал с исключительной прозрачностью в видимом оптическом диапазоне, и по своей способности пропускать свет он не уступает здоровому, не повреждённому катарактой, хрусталику.
Признаки приобретённой афакии
- «Раздрай» в восприятии размеров и форм предметов при односторонней афакии. Часто такая афакия — результат травм глаза, чаще всего – одного, то есть приобретённое заболевание является односторонним (монокулярным).
- Тремор (дрожание) радужной оболочки при попытке сфокусировать взгляд на каком-то предмете. А из-за того, что второй, здоровый, глаз в это время остаётся в большинстве случаев неподвижным, это патологическое состояние доставляет изрядный дискомфорт. Тремор радужки происходит из-за того, что хрусталик и цилиарное тело являлись взаимной опорой, и при исчезновении одного из элементов система теряет устойчивость.
- Ребёнок прикрывает глаз (чаще всего больной), чтобы рассмотреть что-то в деталях.
- Визуально глаз с наличием афакии выглядит как с чрезмерно глубокой передней камерой.
- Сливаются точки отчётливого зрения вблизи вдали.
- Нарушение рефракции при полностью или существенно нарушенной аккомодации.
Симптоматика также может включать в себя боль в глазу сразу после вывиха или выпадения хрусталика вследствие ударной травмы (без проникающих ранений). Может появиться косоглазие, которого раньше не наблюдалось – возникает из-за расстройств бинокулярного зрения. Теряется возможность различение предметов, находящихся на разных расстояниях.
Из-за того, что возникает много трудностей с хирургическим лечением у подростков детей, самым массовым способом коррекции остаётся использование контактных линз.
Другие симптомы
- Острота зрения снижается скачкообразно, сразу на 9-12 диоптрий, что вызывает необходимость использования сильнодействующей оптики.
- Большая глубина передней камеры глаза.
- Биомикроскопическое обследование выявляет отсутствие или сильное смещение хрусталика в цилиарном теле.
- При аппаратном осмотре области зрачка обнаруживаются фрагменты хрусталика или его капсулы.
- Иногда на роговой оболочке могут быть обнаружены рубцы.
- Ощущение пелены перед глазами или режущие ощущения, напоминающие попадание мелкого песка.
- Разница в зрительной информации, поступающей от левого и правого глаза, хотя этого быть не должно.
- Нет ощущения объема предметов, картинка кажется плоской при рассматривании хоть одним, хоть двумя глазами.
Грыжа стекловидного тела
Отсутствие хрусталика может спровоцировать состояние, называемое грыжей стекловидного тела. При ней стекловидное тело удерживается на месте только передней пограничной мембраной с незначительным променированием в область зрачка. Что никак не влияет на образующийся в результате отрыва хрусталика от цилиарных мышц иридодонез (дрожание радужки).
Грыжа стекловидного тела – очень опасное явление. В отсутствие былой преграды в виде комплекса «цилиарное тело – хрусталик» сдерживающей силы только одной пограничной мембраны может оказаться мало. И при физическом напряжении ( быстрый бег, поднятие тяжести) мембрана может лопнуть и содержимое внутренней полости глаза в виде стекловидного тела может прорваться в переднюю камеру глаза.
Очки или контактные линзы?
Исправить афакию невозможно, для исправления необходимо хирургическое вмешательство по тем же методикам, по которым лечат катаракту. То есть нужна имплантация искусственного хрусталика в глаз взамен утраченного или неразвившегося. Хотя второе часто бывает невозможным – из-за деформации глаза, особенно его передней камеры. Ведь отсутствие хрусталика с самого рождения неминуемо наложит отпечаток на форму глазного яблока, оно оказывается как бы сплюснутым со стороны роговицы. А это потребует уже радикальной операции и по исправлению формы передней камеры глаза, наряду с трансплантацией имплантата.
Поэтому вместо исправления часто применяют коррекцию афакии – по крайней мере до тех пор, пока молодой человек не достигнет 12 лет, а иногда приходится ждать и 18-летия, когда рост тканей головы и глаза в основном прекратится.
Метод коррекции с помощью очков применяют сугубо при бинокулярной афакии. При монокулярной лучше носить контактные линзы. Очки с одним мощным плюс-диоптрийным стеклом будут выглядеть неэстетично, да и носить их неудобно.
Контактные линзы можно применять и при монокулярной, и при бинокулярной афакии.
При изготовлении очков для постоянного ношения в случаях посттравматической афакии офтальмолог делает вычисление величины иперметропа. То есть силу линз в положительных диоптриях, присущих дальнозоркости, увеличивают на силу стекла. При миопии делаются обратные вычисления. Тогда получается, что если до удаления хрусталика у человека была «супер близорукость» с силой линз в минус 19 диоптрий, после такого удаления ему могут и не потребоваться очки.
Диагностика
Для исследования степеней афакии и гиперметропии применяют следующие аппаратные методы:
- При помощи офтальмоскопа, для выявления рубцов.
- Рефрактометрию используют для исследования любых изменений в органах зрения. Если были жалобы на внезапное ухудшение зрения, и рефрактометр показывает его снижение на 10-12 единиц, с уверенностью, близкой к 100% можно диагностировать афакию.
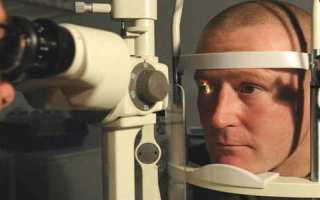
- Биомикроскопия с использованием щелевой лампы: изучаются видимые части глаза, включая склеры, радужки, век, конъюнктивы, роговую оболочку.
- Ультразвуковое исследование, которое выполняется в большей степени для исключения отслойки сетчатки. Наличие ли степень поражения хрусталика эта методика измеряет попутно.
- Визометрия. Для того, чтобы установить степень снижения остроты зрения. Для установления факта или гипотетического наличия афакии иногда достаточно резкого изменения всех показателей благополучного доселе зрения.
- Гониоскопия, с помощью которой определяют, насколько выражена степень углубления передней стенки камер глаз.
- Тонометрию проводят, чтобы исключить или установить наличие процессов, приводящих к глаукоме.
Диагноз делают, исходя из выявленного и собранного анамнеза и общей клинической наблюдаемой картины.
Заключение
Используемые источники:
- Изменение глазного дна при внутренних заболеваниях / М.Г. Марголис, Б.В. Плужниченко. — Москва: Наука, 1998.
- Наследственная патология органа зрения / О.В. Хлебникова, Е.Л. Дадали. — М.: Авторская академия, 2014.
- Д. Хьюбел. Глаз, мозг, зрение. — под ред. А. Л. Бызова. — М.: Мир, 1990.
- Department of Ophthalmology and Visual Sciences University of Wisconsin System