Содержание
Из статьи вы узнаете, зачем эту процедуру проводят в начале беременности, как она проходит и какие результаты показывает.
Что показывает обследование?
Скрининг на ранних сроках беременности делать не обязательно, однако он способен дать информацию о самых разных патологиях в развитии плода, поэтому большинству женщин советуют пройти это обследование.
Первый скрининг нужен, в первую очередь, чтобы получить информацию о физических характеристиках эмбриона, по которым можно сделать вывод о том, нормально ли он развивается.
Уже во время первого исследования врач сможет оценить, насколько симметричны полушария мозга и в норме ли сформировавшиеся к этому времени отделы.
Кроме того, с помощью первого УЗИ можно узнать длину плечевых, бедренных и других костей, а также оценить положение сердца и сосудов, сделав вывод о наличии патологий этих органов.
Из-за того, что в первом триместре эмбрион еще не обладает индивидуальными чертами, информации о его физических данных обычно достаточно, чтобы сделать вывод о том, насколько нормально протекает развитие.
Хотя первый скрининг и не используется для определения пола (это делают во втором триместре), при удобном для осмотра положении плода врач сможет увидеть половой бугорок – зачатки половой системы будущего ребенка – и сделать довольно точный вывод о том, мальчик или девочка скоро родится.
Кроме того, на первом исследовании можно установить количество плодов.
Во время первого скрининга с большой вероятностью можно выявить следующие отклонения в развитии эмбриона:
- нарушения в ЦНС;
- синдром Патау;
- синдром Дауна;
- наличие пуповинной грыжи (при этой патологии на коже возникает грыжевый мешок, в котором развиваются некоторые органы);
- тройной набор хромосом;
- синдром де Ланге;
- синдром Смита-Опитца;
- синдром Эдвардса.
Однако нужно понимать, что на раннем сроке врач иногда ошибается в обнаружении некоторых патологий, например, синдрома Дауна.
Поэтому после скрининга, если есть подозрение на их наличие, пациентке обычно назначают дополнительные исследования, например, анализ крови, который даст более точные данные.
Видео:
Скрининг в начале беременности можно делать каждой женщине, хоть это исследование и не входит в перечень обязательных.
Однако есть категории будущих мам, которым это обследование пройти обязательно, т. к. риск развития патологий плода в их случае будет в несколько раз выше.
К категории риска относятся следующие женщины:
- те, которые старше 35 лет;
- имеющие ребенка с синдромом Дауна, Патау и другими патологиями;
- имеющие кровное родство с отцом будущего ребенка;
- у которых уже были диагностированы два и более выкидыша, замершая беременность либо мертворожденный плод;
- являющиеся носителями генетических заболеваний либо имеющие кровных родственников, являющихся носителями;
- перенесшие лечение препаратами, потенциально опасными для будущего ребенка;
- перенесшие вирусную или бактериальную болезнь во время беременности;
- все, что хотят удостовериться в нормальном развитии будущего малыша.
READ Нормы и расшифровки результатов скрининга 2 триместра
Также показанием к проведению скрининга служат некоторые симптомы, например, боли в нижней части живота или кровянистые выделения из влагалища.
Подобные проявления могут указывать на внематочную либо замерзшую беременности, и в этом случае делать диагностику также необходимо, чтобы удостовериться, что эмбрион развивается нормально.
Видео:
Проведение и подготовка
В норме первый скрининг проводят на 12-13 неделе беременности, но в некоторых случаях – если есть риск обнаружения внематочной беременности – процедуру могут провести раньше.
В первом триместре, вместе с изучением состояния плода, врач также дает назначение на прохождение биохимического анализа крови – он необходим для подтверждения обнаруженных на УЗИ данных.
Поскольку размер плода в начале беременности еще очень мал, первый скрининг делают трансвагинальным методом.
Процедура похожа на обычный гинекологический осмотр: пациентке нужно прийти в назначенное время в кабинет врача, перед процедурой можно есть и пить, никаких ограничений в этом плане нет.
Во время процедуры женщина находится в положении лежа на кресле, с согнутыми в коленях ногами.
Датчик для обследования вводится внутрь, после чего врач будет двигать аппарат, чтобы рассмотреть все особенности развития эмбриона.
Изображение в это время выводится на экран, поэтому увидеть возможные отклонения можно сразу же.
Перед введением на датчик надевают презерватив, поэтому процедура проходит полностью безопасно.
Трансвагинальный скрининг в целом безболезненный и не имеет последствий. В течение одного-двух дней после окончания обследования женщина может отмечать у себя небольшие кровянистые выделения, однако это не является патологией.
Фото:
Кому стоит пройти обследование?
Продолжительность скрининга – не более 10 минут. После окончания осмотра врач составляет протокол и выдает его на руки пациентке.
Помимо УЗИ, первый скрининг при беременности включает также анализ крови. Эта процедура проходит в лаборатории, кровь берут из вены в количестве 10 мл.
Данную процедуру нужно делать после скрининга – она позволяет подтвердить его результаты, например, в случае обнаружения каких-либо аномалий развития эмбриона.
Биохимический скрининг (анализ крови) требует от пациентки подготовки, однако ничего сложного в этом нет.
Если женщине предстоит анализ крови, то за день перед его началом нужно будет отказаться от острой, жирной, копченой пищи, а также от шоколада и цитрусовых фруктов.
Видео:
Особенно строго это правило нужно соблюдать относительно жирных блюд, т. к. в этом случае состав крови изучить будет сложно, и фактически анализ окажется бесполезным.
Как и любой анализ крови, эта процедура проводится натощак: от еды нужно отказаться как минимум за 6 часов до начала забора крови, от воды – за 4.
Для проведения УЗИ специальной подготовки не требуется – достаточно лишь вовремя появиться в кабинете врача.
Нормы для процедуры
Поскольку в первом триместре беременности любой эмбрион развивается одинаково и не имеет никаких специфических черт, врачу очень просто будет определить любые имеющиеся аномалии.
READ Нормы биохимического скрининга 1 триместра беременности
В первую очередь врач обращает внимание на физические параметры плода, т. к. с их помощью можно точно установить наиболее грубые нарушения.
Если обследование проводится на двенадцатой неделе, то копчико-теменной размер будущего ребенка должен быть от 51 до 59 мм.
Если обследование проводится раньше, например, на десятой неделе, то размер может быть от 33 до 49 мм, в зависимости от дня исследования.
Фото:
Бипариентальный размер (между височными косточками) – БПР или БРГП; Длина бедра – ДлБ; Диаметр грудной клетки — ДГрК
Оценка размера носовой кости – одна из самых важных при скрининге, т. к. с ее помощью можно с большой вероятностью установить развитие у плода синдрома Дауна.
Однако, чтобы увидеть ее, обследование должно быть проведено не раньше 12 недели, т. к. на более ранних сроках увидеть размер кости не удастся.
К 12 же неделе ее размер должен составлять не менее 3 мм. По размерам воротниковой зоны плода также можно судить о том, насколько нормально протекает развитие: к двенадцатой неделе этот показатель не должен быть меньше 1,7 мм.
Во время исследования врач обязательно измеряет и частоту сердцебиения плода. На десятой неделе эта цифра должна быть не менее 160 ударов в минуту, а к двенадцатой, когда чаще всего и проводят УЗИ, должна укладываться в рамки 150 – 174 удара в минуту.
Последнее, на что обращает внимание врач на первом скрининге – бипариетальный размер головы плода. При нормальном развитии к двенадцатой неделе он должен составлять не менее 20 мм.
Помимо выявления аномалий развития плода, первый скрининг поможет с высокой точностью (до нескольких дней) установить, на каком сроке беременности находится женщина на данный момент, а при удачном положении плода – сделать вывод относительно будущего пола ребенка.
В скрининг также входит анализ крови, который даст немало полезной информации о состоянии будущего малыша.
Особенно важно в первом триместре знать количество содержания в крови хорионического гонадотропина.
В норме при беременности он заметно повышается: если же этого не произошло, то можно сделать вывод о каких-либо патологических состояниях плаценты либо риске развития синдрома Эдвардса.
Однако это не обязательно так – ХГ может быть повышен, например, если женщина беременна двойней, поэтому для постановки точных выводов требуются дополнительные анализы. Норма содержания ХГ к 12 неделе беременности может варьироваться от 13,4 до 128,4.
Помимо содержания в крови женщины ХГ, врач обращает внимание также на количество протеина.
Усиленная выработка этого белка происходит за счет плаценты, и в норме его количество должно увеличиваться соразмерно росту плода.
Расшифровка и патологические особенности
Самостоятельно разобраться в результатах скрининга бывает сложно, однако есть ряд параметров, по которым можно сделать вывод о том, насколько нормально протекает развитие плода.
READ Как проводится аудиологический скрининг новорожденных?
Стоит знать, что риски развития рассчитываются не по каждому конкретному значению, а исходя из их сочетания: перед заключением в программу УЗИ вводятся полученные данные, к которым добавляются значения, полученные с помощью анализа крови.
Исходя из этой информации, врач и рассчитывает, насколько вероятно наличие у плода той или иной патологии.
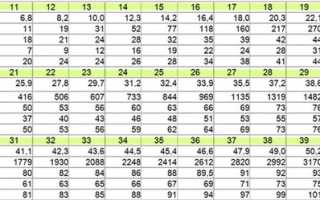
Нормы ХГЧ можно свести в таблицу в зависимости от срока беременности:
| Неделя | мЕд/мл | нг/мл |
| 9-10 | 20000 – 95000 | 23,6 – 193,1 |
| 11-12 | 20000 – 90000 | 13,4 – 130,4 |
| 13-14 | 15000 – 60000 | 8,9 – 114,7 |
Для отражения результатов обследования используется специальный показатель – МоМ. По его значению можно судить, насколько сильно отклоняются полученные значения от установленной нормы.
При нормальном течении беременности показатель МоМ должен быть от 0,5 до 2,5 или 3,5, если у женщины многоплодная беременность.
Если же значение ниже 0,5, то это говорит о риске развития у плода синдрома Эдвардса, а превышение указанных значений может говорить о наличии у плода синдрома Дауна.
Большинство отклонений в развитии плода можно увидеть уже на первом скрининге.
Каждое заболевание имеет ряд симптомов, которые встречаются особенно часто, поэтому врач сможет с высокой вероятностью определить наличие у плода той или иной патологии.
Например, при развитии синдрома Дауна наиболее характерными особенностями будут отсутствие у плода носовой кости.
Если на десятой неделе отсутствие ее визуализации еще не указывает на проблему, то к двенадцатой – четырнадцатой неделе это уже может говорить о наличии болезни.
При синдроме Дауна носовая кость визуализируется лишь перед пятнадцатой – двадцатой неделей, но она заметно короче нормы.
Для показателя РАРР-А показатели в нормальном состоянии по неделям будут составлять:
| Неделя | мЕд/мл |
| 9-10 | 0,32 – 2,42 |
| 11-12 | 0,46 – 4,76 |
| 13-14 | 1,03 – 8,54 |
Также определить синдром Дауна на скрининге можно, если у плода сглажены черты лица или по наличию патологического кровотока в венозном протоке.
При синдроме Эдвардса врач может заметить у плода следующие опасные симптомы:
- снижение частоты сердечных сокращений;
- наличие пуповинной грыжи;
- наличие двух пуповинных артерий вместо одной;
- отсутствие визуализации носовых костей.
На синдром Патау на раннем сроке беременности указывают следующие факторы:
- учащенное сердцебиение плода;
- нарушения в развитии головного мозга, в том числе лишь некоторых участков;
- замедленное развитие плода (в случае, если размер костей плода не соответствует показателям нормы);
- наличие пуповинной грыжи.
Однако нужно понимать, что на первом скрининге врач легко может ошибиться: качество обследования очень зависит от аппаратуры, поэтому проводить скрининг обязательно стоит только в качественной клинике.
Кроме того, результат УЗИ не является окончательным диагнозом: при плохих результатах женщине могут предложить пройти генетический анализ либо инвазивную диагностику, например, биопсию хориона, которая поможет сделать окончательный вывод о состоянии плода.
Несмотря на возможные ошибки, первый скрининг является достаточно эффективной методикой оценки текущего состояния плода.
Эта процедура полностью безболезненна и безопасна, поэтому пройти ее может любая женщина, но особенно важно это сделать при наличии показаний к исследованию.
2798
Поделитесь с друзьями