Содержание
Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.

Прогрессирующее разрушение тканей приводит к неспособности органа вырабатывать панкреатический сок для пищеварения и гормоны, регулирующие метаболизм.
Опасной особенностью хронического панкреатита (ХП) является то, что после устранения причин воспаления процесс дегенерации тканей продолжается. В результате этого постепенно рабочие клетки все больше замещаются соединительной тканью, и орган теряет функциональность.
Особенности современной жизни приводят к тому, что заболевание все чаще диагностируется у людей возраста 30-35 лет, хотя недавно большинство заболевших были старше 50 лет.
Этиология, патогенез, классификация
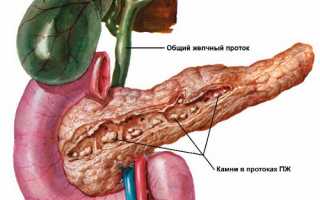
Причиной деструктивного изменения тканей железы становится закупорка протоков, особенно главного, ферментами, их разложение в протоках, опухоли и рубцевание паренхимы органа. При прогрессирующем воспалении, особенно в период обострений, протоки оказываются перекрыты, их ткани перерождаются в фиброзные, наблюдается образование мелких камней (кальциноз).
В основе патогенеза ХП находится преждевременная активация ферментов внутри органа. Она происходит не только в протоках железы, но и в клетках, что приводит к распаду тканей. При нарушениях в желчных протоках ферменты начинают активацию, не выходя из ПЖ, под действием заброса желчи.
При алкогольном панкреатите активацию ферментов запускает спиртное, в результате происходит образование бикарбоната кальция, перерождение тканей, образуются кисты. При врожденном характере заболевания наблюдается отклонения в молекулярном составе ферментов.
При прогрессирующем течении заболевания наблюдается отечность железы, изменение конфигурации, в ее теле появляются участки мертвой функциональной ткани, разрастание соединительной. Эндокринная часть ПЖ постепенно тоже вовлекается в процесс деградации. Железа наполняется мелкими камнями, большая часть заменяется рубцовой тканью, она уплотняется, становится меньше.
Причины и заболевания, провоцирующие развитие хронического панкреатита:
- употребление спиртного;
- переедание, употребление жирной, копченой, жареной пищи;
- острая форма панкреатита;
- желчнокаменная болезнь;
- генетическая предрасположенность;
- эндокринные заболевания (в частности сахарный диабет);
- травмы и отравления токсическими веществами (лекарствами, свинцом, ртутью);
- другие заболевания желудочно-кишечного тракта.
Большинство больных ХП склонны к перееданию или к чрезмерному употреблению спиртного. Хронический панкреатит часто сопровождает заболевания двенадцатиперстной кишки, желчного пузыря, печени, желудка.
Видео от доктора Малышевой:
Классификация ХП – сложная, существует несколько признаков, по которым заболевание систематизируют.
Первичная форма заболевания появляется в результате воспаления самой ПЖ, вторичная – как следствие других заболеваний пищеварительной системы. Вторичную форму провоцируют желчнокаменная болезнь (ЖКБ), инфекции, отравления.
По характеру проявлений выделяют:
- редко рецидивирующий – ухудшение состояния бывает 1-2 раза в год;
- часто рецидивирующий – более 3-х раз;
- с постоянно присутствующей симптоматикой – признаки заболевания проявляются в виде боли и диспепсических симптомов все время.
Присутствует определение заболевания по этиологии – причине возникновения: алкогольный, токсический, лекарственный, идиопатический, инфекционный и другие.
По тяжести заболевание делят на легкое, среднее и тяжелое течение.
По морфологическим признакам ХП разделяют:
- кистозный с образованием кист и псевдокист;
- псевдотуморозный – с болевым синдромом и увеличением некоторых отделов ПЖ;
- паренхиматозный;
- фиброзно-склеротический;
- интерстициально-отечный.
По способу проявления – клинической картине – заболевания выделяют: болевой, ипохондрический, латентный, гипосекреторный и сочетанный ХП.
По мере появления новых форм диагностики классификации заболевания меняются и дополняются. Хронический панкреатит имеет код по МКБ 10 – K86 с подразделами.
Симптомы хронического панкреатита у взрослых
Картина течения ХП может быть разной, она зависит от многих факторов. В некоторых случаях симптомы появляются только при значительном поражении органа.
В целом наблюдается следующая картина:
- Боли. В большинстве случаев местом локализации болезненных ощущений является левая верхняя часть живота под ребрами. Однако иногда боли опоясывающие, отдающие в поясницу или область сердца. Боли могут носить приступообразный характер, или беспокоить постоянно. В этом случае боль тупая. После еды боль не усиливается, однако приступ может произойти после употребления тяжелой пищи или спиртного. Боли иногда не купируются спазмолитиками и даже наркотическими анальгетиками.
- Диспепсия. Наблюдается метеоризм, тошнота, изжога. Рвота тяжелая, облегчения не приносит. Расстройства стула – запоры чередуются с поносом. В рвотных массах и кале присутствуют куски не переваренной пищи. Появляется аллергия на продукты.
- Интоксикация. Повышенная потливость, усталость и раздражение чередуются с апатией, потерей аппетита. Масса тела падает.
- Незначительный подъем температуры до субфебрильной.
При нарушении работы эндокринной части железы появляются признаки сахарного диабета – жажда, повышенное количество позывов и выделяемой мочи.
С развитием болезни количество приступов увеличивается. Присоединяется желтушность кожи и склер. Повышается сухость кожных покровов, ломкость ногтей, волос. Эпигастральная область болезненная, заметно вздутие.
Признаки хронического панкреатита могут долго не проявляться. Незначительные нарушения пищеварения относят на счет отравления. Бессимптомное течение – наиболее опасная форма болезни, которую легко запустить.
Методы диагностики
Визуальный осмотр, сбор жалоб и пальпация дают достаточно понятную картину воспаления поджелудочной железы. Заболевание лечит гастроэнтеролог.
Назначаются следующие исследования:
- копрограмма показывает жиры в каловых массах, что свидетельствует о недостаточности ферментов;
- анализ на содержание ферментов (липазы, амилазы, трипсина и других) в крови;
- КТ, МРТ;
- анализ крови общий, биохимический, на сахар;
- УЗИ показывает кальциноз, изменение протоков, помогает исключить опухоли, с его помощью диагностируют ХП в 80-90% случаев;
- рентгенография;
- эндоскопическая ультрасонография – позволяет увидеть структуру тканей ПЖ и состояние протоков; определить участки некротических повреждений и скоплений жидкости в паренхиме.
Эндоскопический метод (ЭРПХГ) сложная процедура, которая назначается по показаниям для определения проходимости протоков, их заполнении кальцинатами и пробками.
Как лечить?
Лечение ХП включает лекарственную терапию, хирургические методы, физиотерапевтические процедуры и диету. Все эти способы дополняют друг друга. В стадии обострения применяются те же средства, что при острой форме заболевания.
Лечение обострения
Наиболее сложным часто бывает купирование болевого синдрома, для этого приходится применять в некоторых случаях наркотические препараты.
Назначаемые средства при обострении:
- анальгетики – Анальгин, Папаверин, наркотические (Тримеперидин, Промедол, Трамадол);
- нестероидные противовоспалительные средства – Диклофенак, Парацетамол;
- спазмолитики – Дротаверин, Платифиллин, Баралгин;
- инфузионные
растворы для предупреждения обезвоживания и восстановления потерь, вводят белковые и коллоидные составы для обеспечения быстрого вывода токсинов;
- антисекреторные средства помогают снизить выработку ферментов – Сандостатин, Омепразол, Гордокс, М-холиноблокаторы – Атропин;
- для снятия диспепсических нарушений – Церукал, Домперидон;
- антибиотики – Метронидазол, Азитромицин;
- ингибитор ферментов – Контрикал.
Также могут назначаться желчегонные, витамины. Если состояние стабилизировать не удается, клинические рекомендации предписывают применение глюкокортикоидов (Преднизолон).
Терапия при ремиссии
В отсутствии обострений главным способом лечения является диета. Соблюдение рациона позволяет предотвратить ухудшение состояния и замедлить регресс тканей. Показана физиотерапия и санаторно-курортное лечение с использованием минеральных вод.
Стандарты лечения предполагают при ферментной недостаточности прием Панкреатина, Фестала или других синтетических ферментов. Назначаются комплексы поливитаминов. При значительной потере веса вводятся аминокислоты, жировые эмульсии.
Диспансерные осмотры проводят дважды в год с назначением поддерживающей терапии. Необходим регулярный контроль сахара, чтобы вовремя определить развитие сахарного диабета.
Хирургические методы
Операции используют в редких случаях при развивающемся некрозе тканей и гнойных инфекциях.
Применяют следующие виды вмешательств:
- удаление камней из протоков;
- при гнойных процессах – иссечение поврежденных участков;
- операции на желчном пузыре – удаление камней и пузыря;
- резекция ПЖ.
Также при ХП проводят пластику желчных протоков, сосудов, частичную резекцию желудка.
Тактика действий во время приступа
Во время приступа ХП требуется госпитализация, поэтому нужно вызывать скорую помощь.
До ее приезда:
- уложить больного в постель;
- приложить к эпигастральной области холод на 15-20 минут, через пару часов можно повторить;
- исключить прием пищи, напитков, кроме воды;
- если приезд врачей задерживается, дать таблетку Но-шпы, Дротаверина, Баралгина или Ибупрофена.
Нельзя принимать спиртосодержащие настойки, которые часто рекомендуют методы народной медицины. Нельзя прикладывать тепло или помещать больного в горячую ванну.
Боль уменьшается, если наклониться вперед или сесть на корточки. Правильная тактика поможет дождаться врачебной помощи. Если приступ не тяжелый, и больной знает, как себя вести при обострении, можно вызвать врача на дом.
При невозможности обращения к врачу нужно помнить, что голод потребуется терпеть в течение 3-х дней. В дальнейшем следует готовить клейкие каши (например, из овсянки).
Видео от эксперта:
Диета как составная часть терапии
Диета при хроническом течении заболевания показана постоянно. Клетки ПЖ не восстанавливаются, дегенерация тканей будет прогрессировать при каждом нарушении принципов рекомендованного питания. Строгое соблюдение диеты, отказ от спиртного и переедания смогут удержать быстрое разрушение паренхимы и некроз.
К принципам правильного питания при ХП следует отнести:
- регулярный прием пищи 5-6 раз небольшими порциями;
- употребление только теплой еды, отказ от горячего и холодного;
- тщательное пережевывание пищи, отказ от перекусов на бегу;
- употребление супов на овощном бульоне, отварные мясо, птицу и рыбу нежирных сортов едят отдельно;
- запрет на копченые, жареные продукты;
- отказ от свежей выпечки, сдобы, шоколада;
- не более 350 гр. углеводов, около 130 гр. белков в сутки с преобладанием животных.
Рекомендованы диеты группы №5. Они более строгие в период обострения, более свободные во время ремиссии. Необходимо изучить список рекомендованных овощей, фруктов, круп и следовать советам. Диета – это способ лечения при ХП.
Народная медицина
Поджелудочная железа – очень капризный орган. Перед использованием народных средств необходимо проверить, не навредят ли их ингредиенты органу. Консультация врача необходима.
Некоторые рецепты народной медицины:
- Зерна овса перемолоть в порошок. Столовую ложку средства залить стаканом воды, греть без кипения 0,5 часа. Принимают по 1/3 стакана перед едой в течение недели.
- Золотой ус. Два листа растения порезать и залить ½ литра воды. Прогревают 20 минут, настаивать 7-8 часов. Принимать по 2 столовые ложки до еды.
Использование спиртовых настоек не рекомендовано. С осторожностью относиться к лечению сырыми овощами и фруктами.
Осложнения и прогноз
Опытные врачи на вопрос, можно ли вылечить хронический панкреатит лекарствами, операцией или народными средствами, отвечают отрицательно. Восстановления тканей ПЖ добиться не удается. Современные средства позволяют нейтрализовать разрушительное действие ферментов на ткани органа и замедлить дегенерацию.
Для этого необходимо строгое следование предписанным правилам питания, своевременно посещать гастроэнтеролога для корректировки лечения.
Осложнения ХП:
- желтуха при проблемах с оттоком желчи;
- кровотечения в органах желудочно-кишечного тракта;
- инфекции, в том числе гнойные, в желчных путях;
- позднее при тяжелом течении заболевания – печеночная, легочная недостаточность;
- эндокринные заболевания – сахарный диабет;
- злокачественные образования.
Прогноз благоприятный при своевременном проведении противорецидивного лечения и контроле функций органа. Современными способами можно замедлить регресс поджелудочной железы и добиться стойкой ремиссии.
Видео об уходе за поджелудочной:
Профилактикой заболевания является следование принципам здорового питания и отказ от употребления алкоголя. Переедание, нездоровая пища, спиртное являются главными провокаторами острого панкреатита и перехода заболевания в хроническую форму. При ХП следовать диете нужно постоянно. Только это может остановить ухудшение состояния железы.
Медицинская статистика и сами больные отмечают, что соблюдение диеты помогает облегчить состояние и даже забыть о болезни.





 растворы для предупреждения обезвоживания и восстановления потерь, вводят белковые и коллоидные составы для обеспечения быстрого вывода токсинов;
растворы для предупреждения обезвоживания и восстановления потерь, вводят белковые и коллоидные составы для обеспечения быстрого вывода токсинов;